手脚过敏性皮炎怎么治 手脚过敏性皮炎有哪些症状
2018-04-20 06:19 来源:网友分享
一、怎么治疗手脚过敏性皮炎

1、寻找过敏原因
详细采取病史,仔细询问与发病有关的环境、所接触的物质的种类、数量、理化性质、接触时间长短、接触方式、过去有无类似发疹情况等。从病史中来分析与哪种物质可能有关,为皮肤斑贴试验提供依据。一旦找到过敏原因,力求避免再次接触。
对于存留在皮肤上的刺激物质或毒性物质应尽快冲洗清除,冲洗时可用清水、生理盐水或淡肥皂水。接触物若为强酸,可用弱碱性液体冲洗(如苏打水);如为强碱性物质,可用弱酸性液体冲洗(如硼酸液)。
2、避免刺激
出现临床症状,应尽量减少局部刺激。避免搔抓,不宜用热水烫洗,避免强烈日光或热风刺激。
3、全身治疗
内服抗组胺类药物,如赛庚啶、苯海拉明、氯苯那敏、阿伐斯汀、西替利嗪、咪唑斯丁、依巴斯汀、地氯雷他定等;大剂量维生素C口服或静注;10%葡萄糖酸钙注射液,静脉推注。面积广泛,糜烂和渗液严重者,可给予糖皮质激素。如口服泼尼松、曲安西龙或地塞米松;得宝松肌内注射。重症者也可先用氢化可的松或地塞米松静脉滴注,等症状减轻后,口服维持。
接触性皮炎如果合并局部感染,如淋巴管炎、淋巴结炎、软组织炎时,可使用抗生素,轻者给予罗红霉素、青霉素Ⅴ钾、头孢氨苄或磺胺类药物口服;重者静脉给与青霉素、头孢类菌素或奎诺酮类抗生素。
4、局部治疗
局部治疗十分重要,应根据临床表现分别对待。
(1)急性阶段 以红斑、丘疹为主者,用洗剂、霜剂或油膏。如炉甘石洗剂、振荡洗剂、曲安奈德霜、氯氟舒松霜、肤轻松霜等,也可使用含有松馏油、糠馏油、氧化锌的油膏外涂。红肿明显,伴水疱、糜烂和渗液者可做开放性冷湿敷,湿敷溶液有3%硼酸溶液、1∶2醋酸铝溶液、1:8000高锰酸钾溶液。如有脓性分泌物者,用0.02%呋喃西林溶液或0.5%依沙吖啶溶液湿敷。湿敷不宜过长,通常湿敷2~3天,待渗液停止,肿胀消退后,可停止湿敷,改用霜剂或油膏外涂。
(2)亚急性或慢性阶段 以霜剂及油膏外用为主,可用皮质类固醇激素软膏,也可用松馏油膏、黑豆镏油膏、氧化锌油膏等,如有脓性分泌物,可在油膏中加入抗生素,如新霉素、红霉素、杆菌肽,或其他杀菌剂如莫匹罗星软膏、黄连素、汞剂等。
二、手脚过敏性皮炎的症状有哪些

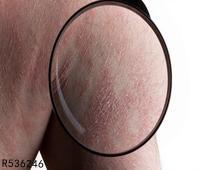
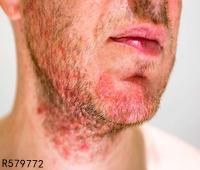
皮炎表现一般无特异性,由于接触物、接触方式及个体反应不同,发生皮炎的形态、范围及严重程度也不相同。轻症时局部呈红斑,淡红至鲜红色,稍有水肿,或有针尖大丘疹密集,重症时红斑肿胀明显,在此基础上有多数丘疹、水疱,炎症剧烈时可以发生大疱。水疱破裂则有糜烂、渗液和结痂。如为烈性的原发刺激,可使表皮坏死脱落,甚至深及真皮发生溃疡。当皮炎发生于组织疏松部位,如眼睑、口唇、包皮、阴囊等处则肿胀明显,呈局限性水肿而无明确的边缘,皮肤发亮,表面纹理消失。
皮炎的部位及范围与接触物接触部位一致,境界非常鲜明,但如接触物为气体、粉尘,则皮炎呈弥漫性而无一定的鲜明界限,但多发生在身体暴露部位。
自觉症状大多有痒和烧灼感或胀痛感,少数严重病例可有全身反应,如发热、畏寒、头痛、恶心等。
病程有自限性,一般去除病因后,处理得当,1~2周可痊愈。反复接触或处理不当,可以转为亚急性或慢性皮炎,呈红褐色苔藓样变或湿疹样改变。
刺激性接触性皮炎在临床上急性期可表现为红斑、水疱、渗出。亚急性、慢性可表现红斑、粗糙、脱屑、皲裂。根据接触刺激物的性质和接触时间长短,临床上可表现为急性刺激性皮炎、延迟性急性刺激性皮炎、刺激性反应、累积性刺激性皮炎、脓疱性刺激性皮炎、机械性刺激诱发皮炎等。
三、手脚过敏性皮炎的饮食禁忌有哪些

1、过敏性皮炎患者要少吃菌类食物,菌类食物属于人们常说的发物,发物是引发和加重过敏症状的过敏原之一,所以患有此病的人应该避食菌类,海鲜、猪头肉、羊肉、狗肉等也属于发物,也应尽量避食。
2、辛辣食物是过敏性皮炎患者一定要禁食的,因为辛辣食物不仅性质燥热,而且会刺激皮肤黏膜,食用后只会加重炎症,使疾病迁延不愈。
3、多吃水果能补充体内所需的维生素和矿物质,但是过敏性皮炎患者不能随意食用水果,如芒果、桃子、柿子等水果是会加重过敏症状的,患者应该避食。另外,过敏性皮炎患者在食用蔬菜是也应避食姜、葱、韭菜、香菜等,这类蔬菜对此病也有反作用。
4、酒精饮料是过敏性体质的人一定要避免的,尤其是过敏发作时,如果饮用了酒精饮料,可能会造成非常严重的后果。
过敏性皮炎治疗偏方
1、将黑芝麻碾成细细的粉末之后,放入适合的容器,再倒入一些黄酒,盖上盖子后隔水蒸15分钟左右。每晚睡前饮用一杯即可。
2、将韭菜洗干净切碎,取出几个鸡蛋的蛋清与韭菜拌匀,涂擦在身上的皮损处。
3、清洁皮肤之后,用一些切碎的马齿苋用力在皮损处搓擦,直到擦除汁液为止。
4、将香菜的根部切下洗净,加入适量清水一同煮10分钟,晾至适合的温度后加入适量蜂蜜拌匀,每日饮用一次。
四、手脚过敏性皮炎的发病原因是什么

一、发病原因
分为两大类:
1、原发性刺激
该类物质无个体选择性,任何人接触后均可发生,且无潜伏期,是通过非免疫机制而直接损害皮肤。当去除刺激物后炎症反应能很快消失。如强酸强碱,任何人接触一定浓度、一定时间,于接触部位均会出现急性皮炎。另一种为长期接触的刺激弱的物质,如肥皂、洗衣粉、汽油、机油等,多为较长时间内反复接触所致。这和原发性刺激物的性质和物理状态、个体因素如皮肤多汗、皮脂多、年龄、性别、遗传背景等及环境因素有关。
2、变态反应
主要为Ⅳ型变态反应,是细胞介导的迟发型变态反应。当初次接触变应原后不立即发病,经过4~20天(平均7~8天)潜伏期,使机体先致敏,再次接触变应原后在12~48h左右即发生皮炎。
二、发病机制
1、具有原发刺激引发
接触性皮炎的物质是通过非免疫机制而直接损害皮肤。
2、发生的过程 一般分为两个阶段
(1)致敏阶段:
是从最初接触抗原到淋巴细胞识别并与之发生反应的过程。大多数变应原是低分子量(<500~1000)的简单化学物质,称为半抗原,只具免疫反应性而无免疫活性。当与皮肤中的大分子物质即载体蛋白结合形成半抗原-载体蛋白结合物后成为完全抗原,方具有免疫活性才能刺激机体产生免疫应答。这些载体蛋白是表皮细胞的膜蛋白,很可能是抗原递呈细胞(目前确定的有朗汉斯细胞、巨噬细胞,皮肤内待定细胞、淋巴结、胸腺、脾内的树枝状细胞等)上的免疫反应原Ia或HLA-DR。形成的全抗原被抗原递呈细胞主要是朗汉斯细胞和巨噬细胞加工处理,将抗原信息呈现在细胞膜表面,然后向真皮及淋巴结移动,经淋巴管到达皮肤淋巴结副皮质T细胞区,携带抗原信息的LC必须把抗原信息递呈给CD4 细胞即Th细胞(T辅助细胞),这类细胞具有识别和结合特异性接触性抗原及MHCⅡ类抗原(Ia/HLA-DR)的特殊受体。接受抗原信息的Th在LC所分泌的IL-1的作用下激活,细胞增大,胞质丰富,核增大,免疫母细胞化,合成和分泌IL-2,而又使另一些活化的Th表达IL-2受体,当Th与IL-2结合就达到充分活化。Th开始迅速增殖,产生T效应细胞及记忆细胞,前者通过输出淋巴系统至血循环及皮肤内,后者在淋巴结内或其他器官内久存。值得注意的是淋巴结的这种输出功能在产生接触致敏中有重要作用。动物实验证实,于接触二硝基苯胺48h后,切除其淋巴结就能抑制致敏,于5天后切除则无抑制作用。T效应细胞循环至全身形成全身致敏状态。实验证实接触致敏传出途径包括血管,而传入途径需局部完整的淋巴管回流。此期约需5~7天。
(2)效应阶段:
亦称激发阶段或反应期、传出期。
在机体已被致敏后,如皮肤上有抗原持续存在或有同样抗原再次接触经过上述感应、致敏的相同过程,形成半抗原-载体蛋白结合物,被表皮的朗汉斯细胞经过识别抗原,加工、处理,将抗原信息递呈给T效应细胞,并与之结合发生反应。与抗原发生反应的T淋巴细胞产生许多淋巴因子,使巨噬细胞聚集、活化,并通过LFA1/1CAM1、CD2/LFA3、ELAM1等黏附因子的作用,不断吸引血循环中的T效应细胞、单核细胞和中性粒细胞等移动至局部,在IFNr、TNF等细胞因子的参与下发生以海绵形成、单核细胞侵入为特征的炎症反应。此期只需7~8h,18~24h内达高峰。朗汉斯细胞在发生变态反应过程中起着重要的作用,目前认为其作用为半抗原进入皮肤即与朗汉斯细?岷喜⒈坏莩剩汉捎锌乖睦屎核瓜赴肫し艨糡细胞致敏。抗原的加工和递呈称为细胞介导免疫的传入期,其发生的部位是在中央即淋巴结还是在外周即皮肤目前尚不清楚,仍有争议。淋巴因子在诱导和激发阶段都起着重要作用,淋巴因子是由淋巴或非淋巴细胞产生,在本病中单核细胞趋化因子和巨噬细胞移动抑制因子起重要的作用。目前认为由抗原活化T细胞过程中TH细胞局限性,接触物如为气体、粉尘则可呈弥漫性发生。轻者局部呈红斑,境界清楚,重者肿胀,在红斑基础上发生丘疹,水疱或大疱、糜烂、渗出等损害。若为强酸、强碱或其他强烈化学物质等原发性刺激物常可引起坏死或溃疡。皮炎发生于眼睑、包皮、阴囊等皮肤组织疏松部位,则皮肤水肿异常显著。
3、皮损一般仅局限于接触部位
以露出部位为多,境界边缘清楚,形态与接触物大抵一致。但亦可因搔抓或其他原因将接触物带至身体其他部位而发病者,甚至因机体处在高度敏感状态而泛发全身。自觉灼痒,重者感疼痛,少数患者尤其是皮疹泛发全身者有时可引起全身反应,如畏寒、发热、恶心、头痛等。
4.去除原因和恰当处理后
通常数天或十余天后即可痊愈。但由于搔抓或处理不当、感染或刺激物未能及时除去,致使病程迁延变为慢性皮炎,类似慢性湿疹。
疾病百科| 过敏性皮炎
温馨提示:
避免接触过敏原,可预防此病。
过敏性皮炎(allergic dermatitis)是由于接触过敏性抗原引起的皮肤过敏反应,它主要是由IgE介导的I型变态反应。凡对特异性抗原有遗传的或体质上易感的人,在接触这种抗原时,可导致速发型或迟发型过敏性皮炎,主要是指人体接触到某些过敏源而引起皮肤红肿、发痒、风团、脱皮等皮肤病症。具体的过敏原可以分为接触过敏原、吸入过敏原、食入过敏原和注射入过敏原四更多>>


















 1
1 2
2 3
3 4
4 5
5