大疱性类天疱疮的病因 大疱性类天疱疮诊疗知识
2018-07-18 10:13 来源:网友分享
一、大疱性类天疱疮是怎么回事

一、发病原因
病因尚不完全明了,一般认为是自身免疫性疾病。直接免疫荧光发现在皮损周围皮肤基底膜有线状的C3和IgG沉积,间接免疫荧光发现70%~85%的类天疱疮病人血清有抗表皮基底膜带的IgG循环抗体,相当多的病人也有抗基底膜带的IgE抗体。损害周围存在大量嗜酸性粒细胞及脱颗粒现象,因此有可能Ⅰ型变态反应参与皮损形成。将免疫荧光的反应底物首先在1M的NaCl中孵育,将表皮和真皮从透明板分离,间接免疫荧光的敏感性提高,并且类天疱疮抗体结合于这种盐水分离的人工水疱的顶部,即基底细胞的底部。
二、发病机制
大疱性类大疱疮抗体滴度与病情严重性无相关性,除补体C3外,经典和替代补体激活途径的其他成分及补体调节蛋白β1 H也沉积在大疱性类天疱疮患者的基底膜带。大疱液中亦可见激活的补体成分。体外实验也证明类天疱疮抗体能结合经典和替代途径的补体成分沉积于真皮基底膜带,这些研究证明大疱性IgG能以经典途径激活补体,以C3放大机制激活补体替代途径。
免疫电镜证明天疱疮抗原在半桥粒,它在连接基底细胞和基底膜之间有着重要作用。抗体结合在基底细胞内外的半桥粒板上。用免疫荧光等方法,类天疱疮抗原有两种不同的分子,一种是230kDa,BPAG1编码这个分子的cDNA的克隆,显示属包含纤维血小板溶素1的基因家族,超微结构BPAG1位于半桥粒斑部位。
动物实验证明抑制BPAG1功能,大疱性类天疱疮抗体并无致病作用。而当抗BPAG1抗体与BPAG1抗原结合后,能激活补体而引起炎症和真皮下水疱形成。免疫化学方法测出的另一个抗原是180kDa(也有人称为166和170kDa)的分子,现称之BPAG2或ⅩⅦ胶原纤维,此为一种跨膜分子。cDNA克隆的染色体定位证实BPAG1和BPAG2为由不同基因编码的完全不同的分子化合物。BPAG1仅位于细胞内的半桥粒斑,而BPAG2位于细胞膜,即部分位于细胞内,部分位于细胞外,属典型的跨膜分子。抗这两种抗原的类天疱疮抗体体外和体内实验证明是病因性的。目前认为类天疱疮损害形成的机制可能是抗体结合于大疱性类天疱疮抗原,从而激活了补体经典途径,也同时激活了C3放大机制,激活的补体成分引起白细胞的趋化反应和肥大细胞脱颗粒,肥大细胞产物引起嗜酸性粒细胞的趋化反应,最后白细胞和肥大细胞释放的蛋白酶导致真表皮分离。也有人提出类天疱疮抗体与BPAG2结合导致半桥粒功能障碍,从而导致基底细胞与基底膜的连接丧失,真表皮分离大疱形成。
某些药物也可引起类天疱疮,如水杨酸偶氮磺胺吡啶、青霉素、速尿、安定等,5-Fu局部应用和X线照射也能引起限局性类天疱疮。大疱性类天疱疮与其他疾病伴发亦有不少报道,如多发性肌炎、寻常性天疱疮、疱疹样皮炎、SLE、溃疡性结肠炎、肾炎、多发性关节炎、扁平苔藓及银屑病等,未见小病与感染有关的报道。
二、大疱性类天疱疮有哪些症状

一、症状
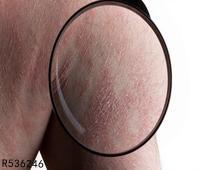
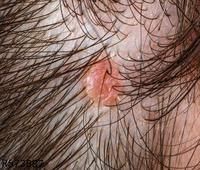
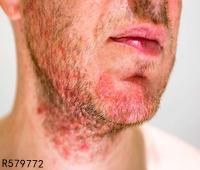
损害对称发生,常见于颈部,腋窝,腹股沟,大腿内侧和上腹部,紧张透明的水疱常发生于正常或红斑性皮肤上,水疱可随病情发展出现血疱,糜烂,结痂,水疱成群发生时,类似疱疹样皮炎,大小自樱桃大到核桃大,最大7cm,破溃后如无继发感染,常很快结痂,糜烂面愈合较快,痂脱落后常有色素沉着,偶见萎缩瘢痕,有时合并粟丘疹,尼氏征阴性,黏膜损害发生于约20%~30%的患者,为境界清楚的疼痛性糜烂,主要为口腔黏膜,咽,喉及生殖器部位黏膜损害罕见。
早期损害瘙痒明显,糜烂后有疼痛,有时水疱发生前几个月瘙痒是唯一症状,亦可有食欲下降,体重减轻,浑身无力,发烧等症状。
二、诊断
1.诊断要点
(1)好发于老年人,红斑或正常皮肤上有张力性大疱,疱壁紧张不易破裂,尼氏征阴性。
(2)黏膜损害少而轻微。
(3)病理变化为表皮下水疱,基底膜带有IgG呈线状沉积,血清中有抗基底膜带自身抗体。
2.几种特殊类型的类天疱疮 某些大疱性类天疱疮临床表现可能很不典型,要依据组织病理和免疫病理的检查确诊。
(1)红斑水肿型类大疱疮(erythematous and edematous bullous pemphigoid): 这种类型相对常见,临床类似多形红斑和慢性荨麻疹,水疱较少,在早期常常无水疱发生,组织病理学为表皮下水疱,直接免疫荧光为基底膜带IgG和C3线状沉积,有时需反复活检,间接免疫荧光的阳性率仅为30%左右。
(2)水疱型大疱性类大疱疮(vesicular bullous pemophigoid):这种类型非常罕见,水疱常发生于躯干,亦可见于四肢,可有严重的瘙痒和灼痛,非常类似疱疹样皮炎。
三、大疱性类天疱疮应该做哪些检查

取有活动性皮损患者的末梢血作间接免疫荧光检查,则示血循环中有抗BPAG1或BPAG2的IgG抗体。间接免疫荧光试验的底物以豚鼠或猴的食道为宜,也可以正常人的皮肤作底物。在大疱及大疱周围皮肤的基底膜有IgG及C3的沉积, 取皮损作直接免疫荧光检查示基底膜有带状荧光。免疫电镜显示免疫球蛋白沉积在皮肤基底膜的透明板。与大疱发生的部位一致。
几乎半数以上病人有血清IgE升高,并且与IgG抗基底膜带抗体的滴度一致,IgE抗体水平与瘙痒的程度相关。患者周围血嗜酸性粒细胞可明显增高。血沉可增快,血清白蛋白下降。
组织病理:在大疱边缘皮肤的真表皮交界处,可见微小水疱存在。大疱为表皮下水疱镜周围的真皮乳头部可见以嗜酸细胞为主的微肿瘤,其顶部是全层表皮。早期表皮无变性改变。大疱内含有血清、纤维蛋白和大量嗜酸性粒细胞,表皮内亦可见嗜酸性粒细胞。根据病情的程度,真皮可见血管的炎症,内皮肿胀,血管壁增厚,血管周围淋巴细胞和中性粒细胞浸润。在大疱边缘和红斑处皮肤,直接免疫荧光检查可见线状均匀的IgG和补体C3沉积,70%~80%左右的病人用间接免疫荧光检查血清中有抗表皮下基底膜带循环抗体。电子显微镜发现水疱位于透明板下。
四、大疱性类天疱疮一般治疗

基本原则与天疱疮相似。控制大疱性类天疱疮皮损所需的皮质类固醇用量要小,一般为泼尼松40一60mg/d。水疱控制后2周逐渐减量至维持量,并长期服用,一般需服2年左右。不宜接受皮质类固醇治疗如伴发糖尿病、结核病等的患者,可用氨苯砜(100一150mg/d)或免疫抑制剂如雷公藤多甙,硫唑嘌呤,甲氨蝶呤等治疗。由于患者多为老年人,年迈体弱,全身支持疗法也是很重要的。在长期服用类固醇皮质激素期间,应注意不良反应的预防和治疗。
一、治疗
1.皮质类固醇激素是首选治疗。由于本病患者多为老年人,且疾病过程相对良好,皮质类固醇激素剂量低于寻常性天疱疮。一般为泼尼松40~80mg/d或等量的其他皮质类固醇激素,如甲泼尼龙等,病情控制后逐渐减量。
2.免疫抑制剂可用硫唑嘌呤100~150mg/d或甲氨蝶呤25~50mg静脉每周1次,可与皮质激素联合或单独使用。
3.磺胺吡啶3.0~6.0g/d,氨苯砜50~150mg/d,亦有一定疗效。极少数病例用四环素500mg 3次/d,联合尼克胺500mg 3次/d。亦有一定疗效。
4.对于皮质激素和免疫抑制剂引起患者免疫抑制导致的继发细菌和真菌感染应保持高度警惕。
5.局部治疗与天疱疮基本相同。
二、预后
本病呈慢性过程,有复发和缓解期,死亡的主要原因是继发细菌感染如支气管肺炎、败血症等。年龄愈大,预后相对较差。















 1
1 2
2 3
3 4
4 5
5